Periduralkatheter
Allgemeines
- Die Bedeutung der Periduralanästhesie als alleiniges Anästhesieverfahren hat abgenommen
- In der Kombination mit einer Allgemeinanästhesie gewinnt jedoch insbesondere die thorakale Periduralanästhesie immer mehr an Bedeutung
- Daher gelten die nachfolgenden Ausführungen im Wesentlichen für die Anlage eines thorakalen Periduralkatheters
- Für die Anlage eines geburtshilflichen lumbalen PDKs siehe Kapitel „Geburtshilfliche Regionalanästhesie (PDA)„
Indikationen
- Grosse, konventionell durchgeführte viszeralchirurgische, gynäkologische und urologische Operationen
- Gefäßchirurgische Eingriffe bei denen eine Laparotomie durchgeführt wird
- Thoraxeingriffe mit Thorakotomie
- Bei laparoskopischen oder thorakoskopischen Eingriffen müssen die Vorteile der Anlage eines thorakalen Periduralkatheters gegen die Risiken abgewogen werden
Kontraindikationen
- Ablehnung durch den Patienten
- Unverträglichkeiten gegenüber den eingesetzten Anästhetika
- Lokale Infektionen im Bereich der Punktionsstelle
- Unbehandelte körperweite Infektionskrankheiten (Bakteriämie)
- Erhöhter Hirndruck
- Manifeste Blutungsneigung durch genetisch bedingte Gerinnungsstörungen oder eine therapeutische Gerinnungshemmung
Vorbereitung
- Risikoaufklärung des Patienten im Rahmen des Prämedikationsgesprächs inklusive schriftlicher Dokumentation der verfahrensbedingten Risiken
- Blutdruckschwankungen
- Herzrhythmusstörungen
- Rückenschmerzen
- Neurologische Komplikationen (Nervenverletzung/Querschnittslähmung)
- Blutungen, Hämatombildung
- Infektionen
- Es wird explizit nach der Einnahme von Schmerzmitteln und anderen Antikoagulanzien gefragt (welches Präparat, welche Menge und Zeitpunkt der letzten Einnahme).
- Aktuelles Gerinnungslabor sollte vorliegen
- Entsprechender zeitlicher Abstand zu Antikoagulantientherapie (siehe Tabelle)
- Bei der körperlichen Untersuchung im Rahmen der Prämedikationsvisite wird die Wirbelsäule inspiziert.
Arbeitsplatzvorbereitung
- Notfallmedikamente (Ephedrin/Atropin) aufgezogen und Spritzen beschriftet vorhalten
- Medikamente für Allgemeinanästhesie vorhalten (für den Notfall)
- Sicht- und Funktionsprüfung des Narkosegerätes und des Monitorings
Material
- Desinfektionsmittel
- Sterile Handschuhe, steriler Kittel
- Kopfbedeckung, Mundschutz
- Standard-Set Epiduralanästhesie LUKS
- 1 Ampulle Lidocain (Rapidocain) 2 % mit Adrenalinzusatz 5 μg/ml (steril verpackt)
Vorgehen
Identifikation des Patienten und Überprüfung von
- Nüchternheit
- Prämedikation
- Gerinnungswerten
- Allergien
- Geplantem Eingriff und Anästhesieverfahren
- Anästhesieeinwilligung
- Anschluss des Basismonitorings: EKG, NIBP, Pulsoxymetrie
- Legen eines peripher-venösen Zugangs und Ausschluss einer Infusion
- Dokumentation der Ausgangsvitalparameter
- Lagerung des Patienten
Die Punktion des Periduralraums kann wie bei der Spinalanästhesie am liegenden oder sitzenden Patienten durchgeführt werden, wobei die Punktion am liegenden Patienten den Abteilungsstandard darstellt. Standard PDA thorakal: Liegend, Linksseitenlage, paramedian, von unten
Die Punktion des Periduralraums kann über einen medianen oder paramedianen Zugang erfolgen (Lumbal: median, Thorakal: paramedian)
Durchführung der Punktion
- Nach der Lagerung wird die Einstichstelle markiert
- Anästhesist steht oder sitzt hinter dem Patienten (mit Kopfbedeckung, Mundtuch, sterilen Handschuhen und sterilem Kittel)
- 3-malige großzügige und großflächige Hautdesinfektion um die markierte Punktionsstelle
- Abdecken der Punktionsstelle mit sterilem Lochtuch
- Steriles Aufziehen der Medikamente
- Setzen einer Hautquaddel mit z. B. 0,5–1 ml Lidocain 1% intracutan (Patienten informieren)
- Weitere interspinale Infiltrationsanästhesie mit 3–4 ml 1%igem Lidocain
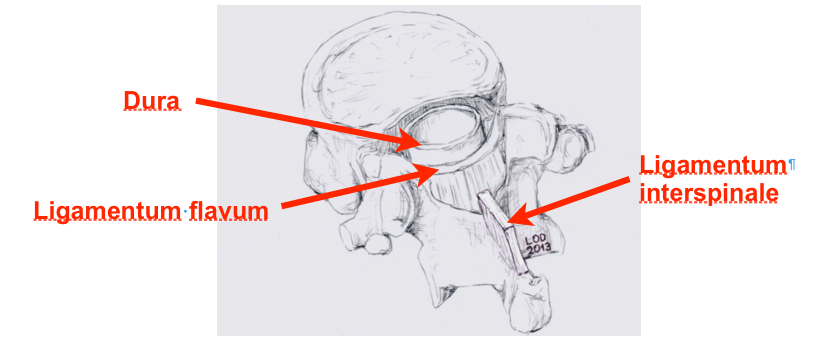
- Unter Abstützen am Rücken Tuohy-Nadel durch die Hautquaddel einführen
- Tuohy-Nadel mit Mandrin bis zum Erreichen des Ligamentum interspinale vorschieben
- Entfernen des Mandrins und weiteres Vorgehen in Loss-of-resistance-(LOR)Technik mit ca. 5-7 ml NaCl in spezieller Spritze aus PDK-Set
- Nach Erreichen des Periduralraums (Tiefe in cm merken) Aspirationsprobe. Cave Dislokation und Perforation
- Einführen des Katheters ca. 4 cm in den Periduralraum, nicht mehr als 7cm.
- Entfernen der Nadel
- Erneute Aspirationsprobe mit 2-ml-Spritze
- Anschluss des Bakterienfilters
- Injektion der Testdosis (meist 60 mg (3ml) Lidocain (Rapidocain) 2 % mit Adrenalinzusatz 5 μg/ml)
- Gute Fixierung des Katheters mittels Annaht
- Nach ca. 5 min ist die Wirkung der Testdosis zu überprüfen
- Der Vorgang und die Wirkung der Testdosis sowie der Zeitpunkt der Anlage müssen auf dem Narkoseprotokoll dokumentiert werden.
- Der jeweilige Anästhesist trägt die PDK-Anlage im PC/KIS ein
- Überlange Tuohy-Nadeln kommen nicht zum Einsatz
Paramedianer Zugang
- Einstichstelle: 1,5cm lateral (maximal) und 1cm kranial des unteren Randes des Dornfortsatzes
- Kontakt mit der Lamina des Wirbelbogens suchen
- Lamina in kranio-medialer Richtung entlangtasten, bis Knochenkontakt verloren ist
- Mandrin aus Tuohy-Nadel entfernen
- Weiteres Vorgehen in LOR-Technik
- Nadelspitze wandert am oberen Rand zum Lig. flavum, Richtung etwa 55-60° nach oben und 10-15° nach medial
- Passieren des Lig. flavum: Widerstandsverlust!
Medianer Zugang
- Die Punktion erfolgt oberhalb des getasteten Dornfortsatzes in der Medianlinie.
- Die Tuohy-Nadel wird mit Mandrin ca. 2 cm bis in das Lig. interspinale vorgeschoben
- Mandrin aus Tuohy-Nadel entfernen
- Weiteres Vorgehen in LOR-Technik in kranialer Richtung (ca. 25-35°).
- Passieren des Lig. flavum: Widerstandsverlust!
Einmalige epidurale Morphingabe
- Eine epidurale Morphingabe verbessert die postoperative Analgesie
- Da Morphin hydrophil ist, steigt es vom Ort der Applikation binnen 12-16h auf
- Eine systemische Opiatgabe ohne Monitoring ist zu unterlassen
Verzögerte Atemdepression
Maximaldosis Morphin epidural 2mg einmalig unmittelbar nach Einlage
Maximaldosis Morphin epidural 2mg einmalig unmittelbar nach Einlage
Mitwirkende Autor/innen