Präoperative Abklärungen
Vorbemerkungen
- Die präoperativ erhobene Anamnese und klinische Untersuchung dient der Risikoevaluation von Patienten bezüglich peri- und postoperativer Komplikationen und der optimalen Vorbereitung des Patienten auf den bevorstehenden Eingriff
- Wie aber verschiedene Untersuchungen zeigen, ist der klinische Nutzen standardisierter präoperativer Abklärungen insbesondere bei asymptomatischen Patienten fraglich
ASA-Klassifikation (Englisch)
Basisabklärungen
- Grundlage der präoperativen Diagnostik sind die vollständig erhobene Anamnese inklusive der Gerinnungsanamnese, die klinische Untersuchung sowie die Ermittlung der körperlichen Leistungsfähigkeit
- Idealerweise erfolgt die Anamnese und Untersuchung nach einem standardisierten Schema
- Ergeben sich aus der Anamnese und der klinischen Untersuchung unauffällige Ergebnisse (keine relevanten Nebendiagnosen), so sind bei guter Leistungsfähigkeit (>4MET) und niedrigem Operationsrisiko keine weiteren präoperative Tests notwendig
Schema Basisabklärungen
| OP-Risko | Gesund, keine relevanten ND > 4 MET |
Relevante ND und > 4MET |
Relevante DG und ≤ 4 MET oder ausschl. ≤ 4 MET |
|---|---|---|---|
| Niedrig | Keine Untersuchung | Keine Untersuchung | EKG |
| Mittel | Keine Untersuchung | EKG Hb, Tc, Na, K, Kreat, Q |
EKG Hb, Tc, Na, K, Kreat, Q |
| Hoch | EKG Hb, Tc, Na, K, Kreat, Gluc, Gerinnungsstatus |
EKG Hb, Tc, Na, K, Kreat, Gluc, Gerinnungsstatus |
Kardiologische / internistische Abklärung |
- Je nach Art des Eingriffes können/müssen die Basis-Abklärungen durch weitere Diagnostik ergänzt werden
- Bei einem erwarteten Blutverlust von über 500ml muss ein gültiges Type & Screen abgenommen werden
Definitionen zum Schema Basisabklärungen
Relevante Nebendiagnosen
- Bekannte Koronare Herzkrankheit
- St.n. Myokardinfarkt (vor >30Tagen)
- Positiver Ischämienachweis
- Q-Welle im 12-Ableitungs-EKG
- Typische Angina pectoris (CCS I oder II)
- Nitrattherapie
- Herzinsuffizienz
- In der Vorgeschichte dokumentiert
- Unter medikamentöser Therapie kompensiert
- Zerebrovaskuläre Erkrankungen
- St.n. cerebrovaskulärem Insult
- St.n. transienter ischämischer Attacke
- Diabetes mellitus, medikamentös behandelt
- Niereninsuffizienz (Kreatinin > 180µmol/l)
- COPD Gold ≥ 3 (FEV1 zwischen 30-50% vom Sollwertl)
- OSAS erfragen, sonst : Obstruktives Schlafapnoe Syndrom-Screening
- Starker Nikotinabusus
Kardiales Operationsrisiko
|
OP mit hohem kardialem Risiko (> 5 %) |
OP mit mittlerem kardialem Risiko (1 – 5 %) | OP mit niedrigem kardialem Risiko (< 1%) |
|---|---|---|
|
|
|
Die Prozentzahlen geben die durchschnittliche Häufigkeit des perioperativen Auftretens bedeutender kardiovaskulärer Ereignisse an.
Funktionelle Leistungskapazität in MET (=Metabolische Äquivalente)
- Die kardiopulmonale Belastbarkeit stellt einen wesentlichen Faktor zur Abschätzung des perioperativen Risikos dar
- Im Regelfall genügt eine exakte Patientenbefragung
- Die funktionelle Leistungskapazität ist zur Risikoevaluierung besser geeignet als ein Ruhe-EKG
| Verrichtung | Anzahl MET | Leistungsfähigkeit |
|---|---|---|
| Keine Belastung möglich | 1 | Schlecht |
| Gehen in der Ebene | 2-3 | Schlecht |
| Eine Etage Treppensteigen, leichte Hausarbeit | 4 | Mässig |
| Kann 2 oder mehr Etagen Treppensteigen oder 100m in normalem Tempo geradeaus gehen | 4-5 | Mässig |
| Sportliche Aktivität | 5-10 | Gut |
| Ausdauer- und Leistungssport | > 10 | Gut |
Blutungsanamnese
Präoperatives Screeningkonzept
Standardisierter Fragebogen zur Ermittlung eines erhöhten Blutungsrisikos für ambulante Kleinchirurgie
1) Ist bei Ihnen jemals eine Blutgerinnungsstörung festgestellt worden?
Hämophilie A/B, von Willebrand Syndrom (Prävalenz 1-2%), anderer Faktoren-Mangel
2) Gibt es in der Familie (Blutverwandtschaft) Fälle von Blutungsneigungen?
Hämophilie
3) Besteht ein längeres (>5-10min) oder verstärktes Nachbluten nach Schnittwunden?
4) Besteht ein längeres oder verstärktes Nachbluten beim Zahnziehen?
Zahnfleischblutung aufgrund hoher Prävalenz von Peridontitis nicht verwertbar!
5) Hatten Sie schon verstärkte Blutungen während oder nach Operationen?
6) Haben Sie eine schlechte Wundheilung?
7) Häufig Nasenbluten ohne andere Ursachen wie Schnupfen, trockene Luft, starkes Schneuzen?
8) Haben Sie häufig blaue Flecken (Hämatome) oder punktförmige Blutungen (Petechien) an Armen und Beinen oder am Rumpf – auch ohne sich anzustossen?
9) Hatten Sie schon Gelenksblutungen oder Blutungen in Weichteile bzw. Muskeln?
10) Nehmen Sie Medikamente zur „Blutverdünnung“ ein?
Sintrom, Marcoumar, Plavix, Efient, Aspirin, Xarelto, …
11) Nehmen Sie Schmerz- oder Rheumamittel ein – auch nicht vom Arzt verschriebene?
Aspirin, Alcacyl, Voltaren, Ponstan, Xefo, …
12) Nehmen Sie pflanzliche Mittel ein (Phytopräparate)?
Ginseng, Ginko, Ingwer, Cranberry (Moosbeere/Preiselbeere), Knoblauch,
(Empfehlung: 10 Tage präoperativ absetzen)
13) Sind Ihre Monatsblutungen verlängert (>7 Tage) und/oder verstärkt (häufiger Binden/Tampon-Wechsel) – seit der Menarche (Hypermenorrhoe)?
- Bei unauffälliger Blutungsanamnese kann bei Kleineingriffen auf ein Routinelabor aus anästhesiologischer Sicht verzichtet werden!
- Bei Verdacht auf Gerinnungsstörung: Quick, aPTT, Fibrinogen, Tc, PFA-100, Faktor XIII!
- Eventuell Kontakt mit Dienst-Hämatologen aufnehmen
Mit diesem Verfahren werden 98% der vorbestehenden Hämostasestörungen erfasst
- Fragebogen alleine 90%
- Quick/aPTT alleine 5%
Hämostasestörung erst im OP entdeckt → Kosten für Blutprodukte steigen um das 5-fache!
Cave: Hepato-/Nephropathien!
Klinische Untersuchung
- Gewicht, Grösse, BMI
- Blutdruck und Puls (Frequenz und Rhythmus)
- Auskultation von Lunge, Herz und Karotiden
- Pupillen (Grösse, Licht-Reaktion, getrennt und im Seitenvergleich)
- Bei Verdacht auf neurologische Vorerkrankung orientierende neurologische Untersuchung
- Allgemeine klinische Inspektion
- Inspektion der entsprechenden anatomischen Region zur Vorbereitung von Regionalanästhesien und Gefässzugängen
Airway
- Mallampati-Score

- Thyreomentaler Abstand
- Unterkiefer-Protrusionstest
Zähne
Nummerierung Zähne

Nummerierung Milchzähne

Kardiovaskuläre Abklärungen
- Bei pathologischer Anamnese oder pathologischem Untersuchungsbefund, bei Undurchführbarkeit von Anamnese oder klinischer Untersuchung und bei bestimmten Eingriffen besteht die Indikation für eine weiterführende Abklärung
- Zentraler Bestandteil der präoperativen kardialen Evaluation ist das Vorliegen einer akut symptomatischer Herzerkrankung, dem kardialen Risikos des operativen Eingriffs, der funktionellen Leistungskapazität und dem Vorliegen kardialer Risikofaktoren
- Die kardiopulmonale Belastbarkeit stellt den wesentlichsten Faktor zur Abschätzung des perioperativen Risikos dar
- Im Regelfall genügt eine exakte Patientenbefragung
- Die weiterführende Diagnostik erfolgt entsprechend der Anamnese und klinischen Symptomatik
Red Flags
- Bei folgenden Herzerkrankungen ist eine weiterführende Diagnostik notwendig und – ausgenommen bei Notfällen – muss die Operation verschoben werden:
Instabiles/akutes Koronarsyndrom
- Instabile oder schwere Angina pectoris (CCS III oder IV)
- Akuter Myokardinfarkt (< 7 Tage) oder kürzlich durchgemachtes akutes Koronarsyndrom (8 – 30 Tage)
Dekompensierte Herzinsuffizienz
- Dyspnoe NYHA IV oder Symptomverschlechterung
- Erstmanifestation der Herzinsuffizienz
Signifikante Arrhythmien
- Höhergradiger AV-Block (Typ Mobitz II, AV-Block III)
- Symptomatische Herzrhythmusstörung
- Supraventrikuläre Arrhythmie (inkl. Vorhofflimmern) mit schneller Überleitung >100/min
- Symptomatische Tachykardie
- Neue ventrikuläre Tachykardie
- Symptomatische Bradykardie
Relevante Herzklappenerkrankung
- Schwere Aortenstenose (Gradient >40mmHg, KÖF <1cm² oder symptomatisch)
- Symptomatische Mitralstenose (Belastungsdyspnoe, Belastungssynkopen, Herzinsuffizienz)
EKG
- Ein EKG ist bei anamnestisch unauffälligen und kardial asymptomatischen Patienten unabhängig vom Alter nicht indiziert
- Träger eines Herzschrittmachers benötigen präoperativ kein EKG, falls der Schrittmacher regelmässig kontrolliert wurde und der Patient keine klinischen Symptome aufweist
- Bei kardial asymptomatischen Patienten ist ein EKG unter folgenden Bedingungen empfohlen:
≤4 MET Leistungsfähigkeit
Mittleres OP-Risiko und ≥1 relevante Nebendiagnose
Hohem OP-Risiko
- Bei Patienten mit klinischen Symptomen einer koronaren Herzkrankheit, bei Herzrhythmusstörungen, Klappenerkrankungen, Herzinsuffizienz und ICD-Trägern ist ein präoperatives EKG indiziert
Echokardiographie
- Im Rahmen der präoperativen Diagnostik, wird die Echokardiographie zur Beurteilung der rechts- und linksventrikulären Pumpfunktion sowie zum Ausschluss von Herzklappendefekten bei Patienten mit Zeichen einer Herzinsuffizienz oder mit pathologischen Herzgeräuschen eingesetzt
- Eine präoperative Echokardiographie wird vor nichtkardiochirurgischen Eingriffen nur bei Patienten mit neu aufgetretener Dyspnoe unklarer Genese sowie bei Patienten mit bekannter Herzinsuffizienz und Symptomverschlechterung innerhalb der letzten 12 Monaten empfohlen
- Vor Eingriffen mit einem mittleren oder hohen OP-Risiko, ist bei Patienten mit nicht bekannten oder bislang nichtabgeklärten Herzgeräuschen auch bei normaler Belastbarkeit eine Echokardiographie in Rücksprache mit dem Kardiologen zu erwägen
Ergometrie, Stress-Echokardioagraphie, Myokardszintigraphie
- Die Durchführung nichtinvasiver kardialer Belastungstests erscheint nur sinnvoll bei Patienten mit ≥3 klinischen Risikofaktoren (s. 2.2.1) und eingeschränkter bzw. unbekannter Belastbarkeit (<4 MET) vor einer Hochrisikooperation
- Bei Patienten mit 1-2 klinischen Risikofaktoren und eingeschränkter (<4 MET) bzw. unbekannter Belastbarkeit vor einer Operation mit mittlerem oder hohem kardialen Risiko, kann ein nichtinvasiver kardialer Belastungstest erwogen werden
Abklärung beim kardialen Risikopatienten
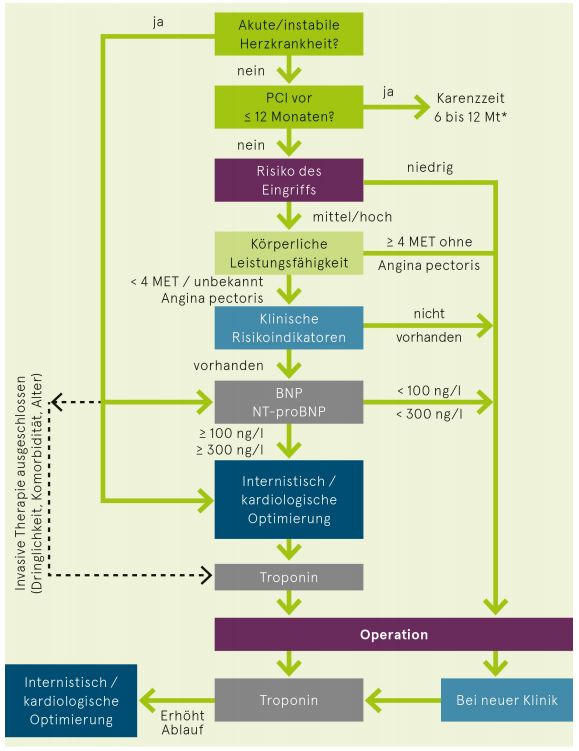
Aus: Prof. Dr. Hans Rickli, Chefarzt Kardiologie et al., Kantonsspital St.Gallen, Kardiovaskuläres Manual, 6. Auflage 2019
Vorgehen nach koronarer Revascularisation
| Art der PTCA | Minimale Karenzzeit vor nicht-dringlichen Eingriffen |
|---|---|
| Ballonangioplastie | 1 (2) Wochen |
| Bare Metal Stent | 6 Wochen |
| Drug Eluting Stent* | 12 Monate (6 Monate) |
*je nach Situation mit Kardiologen besprechen
Sonographie Halsgefässe
- Bei Patienten mit ischämischem Insult oder einer transitorischen ischämischen Attacke innerhalb der letzten 3 Monaten, welche weder adäquat abgeklärt noch operativ/interventionell versorgt wurde, ist aufgrund des hohen Rezidivrisikos die Indikation für eine sonographische Kontrolle der Halsgefässe gegeben
- Bei Patienten vor einem grossen arteriellen gefässchirurgischen Eingriff sollte eine präoperative Sonographie der Halsgefässe erwogen werden, da bei diesem Patientenkollektiv die Häufigkeit von Stenosen der Arteria carotis erhöht ist
Pulmonale Abklärung
Thoraxröntgen
- Die Durchführung eines präoparativen Thoraxröntgen ist nur dann empfohlen, wenn auch klinisch die Indikation dafür besteht
- Bei Patienten mit bekannter und behandelter pulmonaler Erkrankung (COPD, Asthma, etc) ist bei stabilem Verlauf präoperativ kein Thoraxröntgen erforderlich
- Somit sollte ein Thoraxröntgen durchgeführt werden, wenn der Verdacht auf eine exazerbierte oder akute, neu aufgetretene Pneumopathie vorliegt oder eine entsprechende Relevanz für den operativen Eingriff besteht, wie zum Beispiel Thoraxchirurgie, grosse Struma oder Thoraxdeformität
Lungenfunktionstest
- Eine präoperative Lungenfunktionsdiagnostik ist nur bei Patienten mit neu aufgetretenen bzw. Verdacht auf akut symptomatische pulmonale Erkrankungen zur Schweregradeinschätzung und Therapiekontrolle indiziert
- Bei Patienten mit bekannten und stabilen pulmonalen Erkrankungen (z.B. COPD, Asthma, OSAS) ist keine erweiterte Diagnostik notwendig
Obstruktives Schlaf-Apnoe-Syndrom
Labormedizinische Diagnostik
- Die präoperative Labordiagnostik hat zum Ziel, den Schweregrad bestehender Erkrankungen abzuschätzen
- Die labormedizinische Diagnostik erfolgt entsprechend der Anamnese und der Operationskategorie
- Eine routinemässige Durchführung von Laboruntersuchungen ist nicht empfohlen
- Gerinnungsdiagnostik ist nur empfohlen bei entsprechender Medikamentenanamnese (orale Antikoagulanzien, etc) sowie bei klinischem Verdacht auf eine Gerinnungsstörung (positive Blutungsanamnese)
Blutbilduntersuchung
- Grosse Eingriffe, insbesondere bei hoher Transfusionswahrscheinlichkeit
- Hämatologische oder onkologische Erkrankungen
- Leberzirrhose
- Verdacht auf Anämie
- ► Patient-Blood-Management
Serumelektrolyte
- Grosse Eingriffe
- Nierendysfunktion, Leberdysfunktion, Diabetes mellitus
- Dauermedikation mit ACE-Hemmern, Angiotnesin-II-Antagonisten, Diuretika, Kortikoiden, Antidepressiva oder Digitalis
Serumkreatinin
- Grosse Eingriffe
- Anamnestische Hinweise auf Nierendysfunktion, Leberzirrhose, Diabetes mellitus, sowie erhöhtem kardialem Risko, eingeschränkter Belastbarkeit <4 MET oder laufender Chemo-/Radiotherapie
- Dauermedikation mit ACE-Hemmern, Angiotnesin-II-Antagonisten, Diuretika, Kortikoiden, oder geplanter intraoperativer Kontrastmittelgabe
Leberfunktionsparameter
- ASAT, ALAT, g-GT, Bilirubin, alk. Phos., Quick
- Leberdysfunktion
- Operation an Leber
Blutzucker
- Grosse Eingriffe
- Dauermedikation mit Kortikosteroiden
- Bekannter Diabetes mellitus
- HbA 1C bei bekanntem Diabetes mellitus und gleichzeitig grossem Eingriff
Schildrüsenhormone
- Schildrüsendysfunktion
Blutgruppe und Antikörpersuchtest
- Grosse Eingriffe mit erwartetem Blutverlust ≥ 500ml
- Risiko für grössere Blutverluste
Blutgerinnungsanalytik
- Bei unauffälliger Blutungsanamnese und klinischem Untersuchungsbefund ist bei ASA 1-2 Patienten keine labormedizinische Blutgerinnungsanalytik erforderlich
Routinegerinnung
- Quick, aPTT, Fibrinogenspiegel, Thrombocytenzahl
- Pathologische Blutungsanamnese
- Patient ≥ ASA 3 oder Leberdysfunktion
- Spezielle Eingriffe (z.B. Retina, intrakranielle/spinale Eingriffe)
- Undurchführbarkeit der Blutungsanamnese
Primäre Hämostasekapazität
- vWF, Thrombozytenfunktionstest
- Pathologische Blutungsanamnese
- Spezielle Eingriffe (z.B. Retina, intrakranielle/spinale Eingriffe)
- Undurchführbarkeit der Blutungsanamnese
Weitere Gerinnungstests
- INR, anti-Xa
- Bei auffälliger Medikamentenanamnese durch Einnahme von Antithrombotika mit erheblichem Blutungsrisiko zur Quantifizierung der Wirkung oder bei eingeschränkter Elimination
Umgang mit Dauermedikation
Kreislaufwirksame Medikamente
β-Blocker und Nitrate
- Eine antianginöse, antihypertensive oder antiarrhythmische Therapie sollte in aller Regel perioperativ fortgeführt werden. Dies gilt besonders für β-Blocker und Nitrate, da hier ein Absetzen der Therapie eine Myokardischämie mit Myokardinfarkt auslösen kann.
Kalzium-Antagonisten
- Eine bestehende Therapie mit Kalzium-Antagonisten wird in der Regel weitergeführt
Diuretika
- Die Diuretikatherapie sollte am Operationstag weggelassen werden
- Insbesondere bei Patienten mit Herzinsuffizienz sollte aber die Therapie mit Diuretika postoperativ so rasch wie möglich weitergeführt werden
ACE-Hemmer, AT-II-Rezeptorantagonisten
- ACE-Hemmer und AT-II-Rezeptorantagonisten sollten am Operationstag weggelassen werden
Digitalisglykoside
- Digitalisglykoside zur Therapie einer chronischen Herzinsuffizienz werden wegen ihrer geringen therapeutischen Breite, schlechten Steuerbarkeit und arrhythmogenen Potenz am Operationstag abgesetzt
Antidiabetika
Statine
- Eine Dauertherapie mit Statinen sollte perioperativ weitergeführt werden, da sie vulnerable Plaques stabilisieren, antiinflammatorisch wirken, die Thrombusbildung hemmen und die Inzidenz von Ischämien, Infarkten und Todesfälle bei Patienten mit koronarem Risiko senken
- Bei gefässchirurgischen Patienten ohne bisherige Medikation mit Statinen wird empfohlen, 1-4 Wochen präoperativ mit einer Prophylaxe zu beginnen
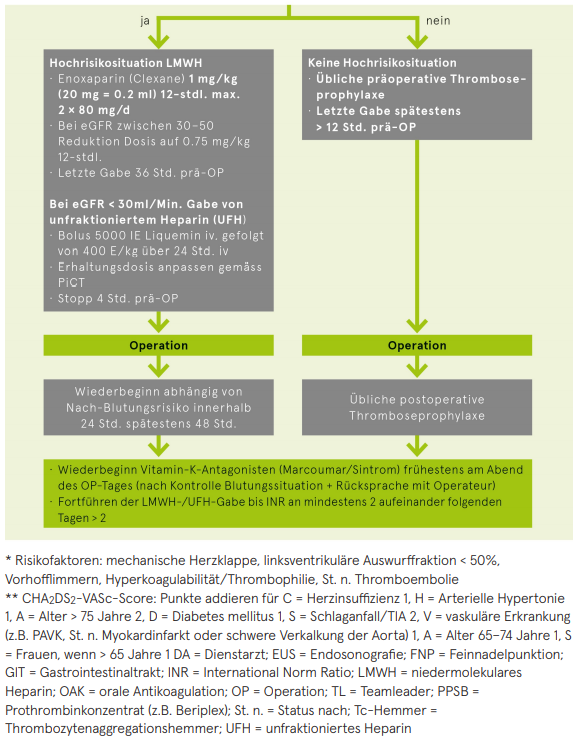
Thrombozytenaggregationshemmer und orale Antikoagulantientherapie
- Das Absetzen einer antithrombozytären Therapie setzt Patienten mit gesicherter Indikation für die Therapie einem erhöhten Risiko für thromboembolische Komplikationen aus
- Das Risiko für Thromboembolien bei perioperativer Unterbrechung der Antikoagulation muss in jedem Einzelfall gegen das perioperative Blutungsrisiko abgewogen werden und sollte immer in Rücksprache mit dem Operateur stattfinden.
Periinterventionelles Management bei Patienten mit Thrombozytenaggregationshemmern
Periinterventionelles Management bei Patienten unter Vitamin-K-Antagonisten
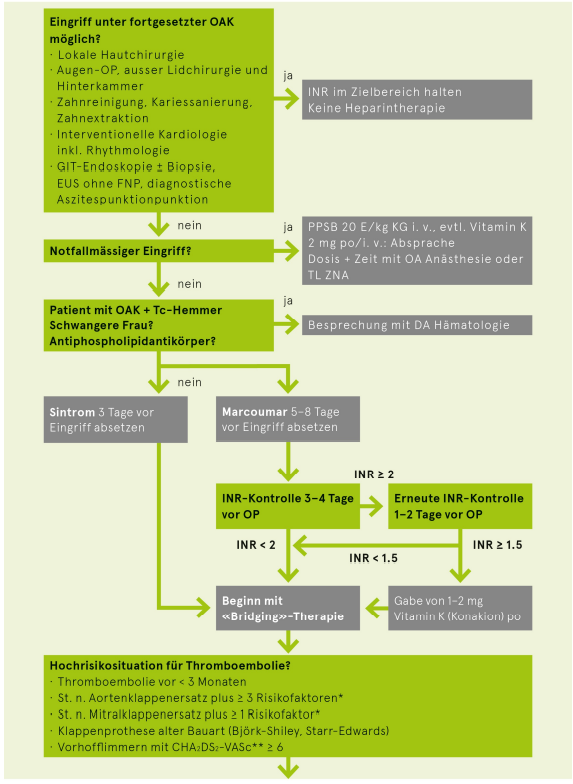
Psychopharmaka
- Bei Patienten mit Psychosen oder neurologischen Erkrankungen sollte die Dauermedikation im Regelfall nicht unterbrochen werden
- Bei einigen Psychopharmaka bestehen problematische Arzneimittelwechselwirkungen, welche perioperativ beachtet werden müssen
Trizyklische Antidepressiva
- Trizyklische Antidepressiva hemmen die Wiederaufnahme von Dopamin, Noradrenalin und Serotonin im Zentralnervensystem und in den peripheren Geweben, was bei chronischer Einnahme zu einer Entleerung der zentralen Katecholaminspeicher und einem erhöhtem adrenergen Tonus führt
-
Somit ist die Wirkung von Ephedrin vermindert und von Noradrenalin eher verstärkt
Serotonin- Wiederaufnahmehemmer (SSRI)
- SSRI sollten perioperativ aufgrund eines möglichen Entzugssyndroms nicht abgesetzt werden
Monoaminoxidase-Hemmer
- Irreversibel wirkende MAO-Hemmer sollten mindestens zwei Wochen präoperativ gestoppt und durch reversible ersetzt werden
- Bei Beachtung der absoluten Kontraindikationen für Pethidin und Tramadol sowie Vermeidung von Hypoxie, Hypercarbie und arterieller Hypotonie und dem Verzicht auf indirekte Sympathomimetika (Ephedrin) wird ein Absetzen von MAO-Hemmern präoperativ nicht mehr als erforderlich angesehen
Lithium
- Lithium sollte 72h präoperativ gestoppt werden
- Ist der Patient postoperativ hämodynamisch stabil und die Elektrolyte im Normbereich, kann mit der Lithiumtherapie weitergefahren werden
- Die Wirkung von depolarisierenden und nicht-depolarisierenden Muskelrelaxantien ist inkonstant verlängert
Antiepileptika
- Antiepileptika sollen perioperativ fortgesetzt werden
Anti-Parkinson- Medikamente
- Die Halbwertszeit von L-Dopa ist kurz, und eine Unterbrechung der Therapie von 6-12h kann eine schwere Muskelrigidität oder eine Parkinsonkrise mit vital bedrohlicher Symptomatik wie Schluck und Ventilationsstörungen zur Folge haben
- Somit sollte die Therapie mit L-Dopa bis unmittelbar zur Operation weitergeführt und postoperativ so rasch wie möglich wieder aufgenommen werden
Kortikosteroide
- Patienten unter einer Steroiddauertherapie sollten ihre übliche Steroidmedikation am Morgen der Operation zu sich nehmen
- Siehe Steroidsupplementierung
Pflanzliche Medikamente
- Patienten sollten explizit nach der Einnahme pflanzlicher Medikamente gefragt werden
- Gerinnungshemmende Medikamente wie Ginko, Ginseng, Knoblauch sollten 2 Wochen präoperativ abgesetzt werden
Quellen
-Prof. Dr. Hans Rickli, Chefarzt Kardiologie et al., Kantonsspital St.Gallen, Kardiovaskuläres Manual, 6. Auflage 2019